| Saúde / Problemas de saúde |
Herpes
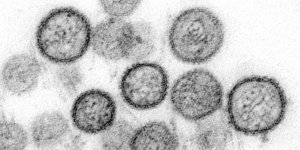
Herpes, ou cobreiro é uma doença causada pelo Vírus Varicela-Zóster (VVZ), o mesmo que causa também a Catapora. Esse vírus permanece em latência durante toda a vida da pessoa. A reativação ocorre na idade adulta ou em pessoas com comprometimento imunológico, como os portadores de doenças crônicas (hipertensão, diabetes), câncer, Aids, transplantados e outras.
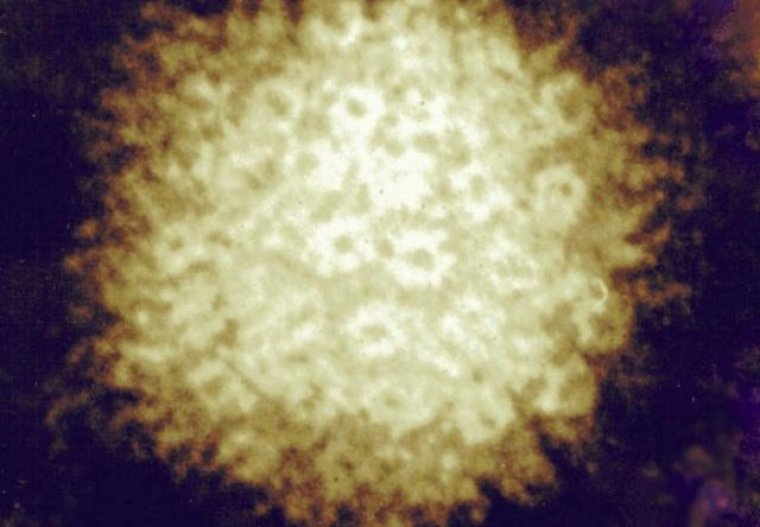
Vírus Varicela-Zóster. Foto: National Institute of Allergy and Infectious Diseases/National Institutes of Health
Excepcionalmente, há pacientes que desenvolvem herpes-zóster após contato com doentes de varicela e, até mesmo, com outro doente de zóster, o que indica a possibilidade de uma reinfecção em paciente já previamente imunizado. É também possível uma criança adquirir varicela por contato com doente de zóster. A Herpes-Zóster pode levar a complicações e outras formas clínicas graves, inclusive, levar à morte.
Definição de caso suspeito de varicela: Paciente com quadro discreto de febre moderada, de início súbito, que dura de 2 a 3 dias, e sintomas generalizados inespecíficos (mal-estar, adinamia, anorexia, cefaleia e outros) e erupção cutânea pápulo-vesicular, que se inicia na face, couro cabeludo ou tronco (distribuição centrípeta − cabeça e tronco).
Definição de caso grave de varicela: Caso que atenda a definição de caso suspeito de varicela e que necessite ser hospitalizado, ou tenha evoluído para óbito.
Definição de surto de varicela: Considerar como surtos de varicela a ocorrência de número de casos acima do limite esperado, com base nos anos anteriores, ou casos agregados em instituições, como creches, escolas e população privada de liberdade, entre outros.
Surto de varicela em ambiente hospitalar: Define-se surto em ambiente hospitalar a ocorrência de um único caso confirmado de varicela. E o contato para varicela em ambiente hospitalar é caracterizado pela associação do indivíduo com uma pessoa infectada de forma íntima e prolongada, por período igual ou superior a uma hora, e/ou dividindo o mesmo quarto hospitalar, tendo criado assim a possibilidade de contrair a infecção. Nesses casos a vacina varicela (atenuada) está indicada nos comunicantes suscetíveis imunocompetentes maiores de 9 meses de idade, até 120 horas (5 dias) após o contato.
Sintomas
O quadro clínico do herpes-zóster, ou seja, os sinais e sintomas da doença, é quase sempre típico. Na maior parte dos casos, antecedem às lesões cutâneas (na pele) os seguintes sintomas:
• Dores nevrálgicas (nos nervos);
• Parestesias (formigamento, agulhadas, adormecimento, pressão etc);
• Ardor e coceira locais;
• Febre;
• Dor de cabeça;
• Mal-estar.
A lesão elementar é uma vesícula sobre a vermelhidão da pele.
A erupção é unilateral, raramente ultrapassa a linha mediana e segue o trajeto de um nervo. Surge de modo gradual e leva de 2 a 4 dias para se estabelecer. Quando não ocorre infecção secundária, as vesículas se dissecam, formam-se crostas e o quadro evolui para a cura em duas a 4 semanas. As regiões mais comprometidas são:
• A torácica (53% dos casos);
• Cervical (20%);
• Correspondente ao trajeto do nervo trigêmeo (15%);
• Lombossacra (11%).
Em pacientes imunodeprimidos, ou seja, que fizeram transplante e tomam imunossupressores, as lesões surgem em localizações atípicas e, geralmente, disseminadas.
O envolvimento do VII par craniano, ou seja, de nervos que fazem conexão com o cérebro, leva à combinação de paralisia facial periférica e rash no pavilhão auditivo, denominada síndrome de Hawsay-Hurt, com prognóstico de recuperação pouco provável.
O acometimento do nervo facial (paralisia de Bell) apresenta a característica de distorção da face. Lesões na ponta e asa do nariz sugerem envolvimento do ramo oftálmico do trigêmeo, com possível comprometimento ocular.
Importante: Nos pacientes com herpes-zóster disseminado e/ou recidivante, é aconselhável fazer sorologia para HIV, além de pesquisar neoplasias malignas (câncer).
Complicações
A Herpes-Zóster pode provocar algumas complicações, listadas abaixo.
• Ataxia cerebelar aguda, que pode afetar o equilíbrio, fala, deglutição, movimento dos olhos, mãos, pernas, dedos e braços;
• Trombocitopenia, ou seja, baixa quantidade de plaquetas, responsáveis pela coagulação, no sangue;
• Infecção bacteriana secundária de pele – impetigo, abscesso, celulite, erisipela, causadas por Staphylococcus aureus, Streptococcus pyogenes ou outras que podem levar a quadros sistêmicos de sepse, com artrite, pneumonia, endocardite, encefalite ou meningite e glomerulonefrite;
• Síndrome de Reye, doença rara que causa inflamação no cérebro e que pode ser fatal, associada ao uso de AAS, principalmente em crianças;
• Infecção fetal, durante a gestação, pode levar à embriopatia, com síndrome da varicela congênita (expressa-se com um ou mais dos seguintes sinais: malformação das extremidades dos membros, microftalmia, catarata, atrofia óptica e do sistema nervoso central);
• Varicela disseminada ou varicela hemorrágica em pessoas com comprometimento imunológico;
• Nevralgia pós-herpética (NPH) – dor persistente por 4 a 6 semanas após a erupção cutânea, que se caracteriza pela refratariedade ao tratamento. É mais frequente em mulheres e após comprometimento do trigêmeo.
Diagnóstico
Os exames laboratoriais, ou seja, o diagnóstico laboratorial, não são utilizados para confirmação ou descarte dos casos de varicela Herpes-Zóster, exceto quando é necessário fazer o diagnóstico diferencial em casos graves.
Os testes sorológicos mais utilizados são:
• Ensaio imunoenzimático (ELISA);
• Aglutinação pelo látex (AL);
• Imunofluorescência indireta (IFI), embora a reação em cadeia da polimerase (PCR) seja considerada o padrão ouro para o diagnóstico de infecção pelo VVZ (principalmente em caso de varicela grave).
O vírus pode ser isolado das lesões vesiculares durante os primeiros 3 a 4 dias de erupção ou identificado pelas células gigantes multinucleadas, em lâminas preparadas, a partir de material obtido de raspado da lesão, ou pela inoculação do líquido vesicular em culturas de tecido, porém a identificação das células gigantes multinucleadas não é específica para o VVZ.
A identificação do VVZ pode ser feita pelo teste direto de anticorpo fluorescente ou por cultura em tecido, por meio de efeito citopático específico, porém esse método é de alto custo e sua disponibilidade é limitada.
Diagnóstico diferencial
— Varíola (erradicada);
— Coxsackioses;
— Infecções cutâneas;
— Dermatite herpetiforme;
— Impetigo;
— Erupção variceliforme de Kaposi;
— Riquetsioses;
— Entre outras.
Tratamento
Para pessoas sem risco de agravamento da Herpes-Zóster, o tratamento deve ser sintomático. Pode-se administrar antitérmico, analgésico não salicilato e, para atenuar o prurido (pus), anti-histamínico sistêmico. Além disso, deve-se fazer a recomendação da higiene da pele com água e sabonete, com o adequado corte das unhas.
Havendo infecção secundária, recomenda-se o uso de antibióticos, em especial para combater estreptococos do grupo A e estafilococos.
O tratamento específico da varicela é realizado por meio da administração do antiviral aciclovir, que é indicado para pessoas com risco de agravamento. Quando administrado por via endovenosa, nas primeiras 24 horas após o início dos sintomas, tem demonstrado redução de morbimortalidade em pacientes com comprometimento imunológico.
Importante: O uso de aciclovir oral para o tratamento de pessoas sem condições de risco de agravamento não está indicado até o momento, exceto para aquelas com idade inferior a 12 anos, portadoras de doença dermatológica crônica, pessoas com pneumopatias crônicas ou aquelas que estejam recebendo tratamento com AAS por longo tempo, pessoas que recebem medicamentos à base de corticoides por aerossol ou via oral ou via endovenosa.
As indicações para o uso do aciclovir na infecção da Herpes-Zóster são:
• Crianças sem comprometimento imunológico – 20mg/kg/dose, via oral, 5 vezes ao dia, dose máxima de 800mg/dia, durante 5 dias;
• Crianças com comprometimento imunológico ou casos graves – deve-se fazer uso de aciclovir endovenoso na dosagem de 10mg/kg, a cada 8 horas, infundido durante uma hora, durante 7 a 14 dias;
• Adultos sem comprometimento imunológico – 800mg, via oral, 5 vezes ao dia, durante 7 dias. A maior efetividade ocorre quando iniciado nas primeiras 24 horas da doença, ficando a indicação a critério médico;
• Adultos com comprometimento imunológico – 10 a 15mg de aciclovir endovenoso, 3 vezes ao dia por no mínimo 7 dias.
Embora não haja evidência de teratogenicidade, ou seja, capacidade de produzir malformações congênitas no feto, não se recomenda o uso deste medicamento em gestantes. Entretanto, em casos em que a gestante desenvolve complicações como pneumonite, deve-se considerar o uso endovenoso.
Com relação à profilaxia, não há indicação do uso do aciclovir em pessoas sem risco de complicação por varicela e vacinadas.
A terapia antiviral específica, iniciada em até 72 horas após o surgimento do rash, reduz a ocorrência da NPH, que é a complicação mais frequente do herpes-zóster. O uso de corticosteroides, na fase aguda da doença, não altera a incidência e a gravidade do NPH, porém reduz a neurite aguda, devendo ser adotado em pacientes sem imunocomprometimento.
Uma vez instalada a NPH, o arsenal terapêutico é muito grande, porém não há uma droga eficaz para seu controle. São utilizados: creme de capsaicina, de 0,025% a 0,075%; lidocaína gel, a 5%; amitriptilina, em doses de 25 a 75mg, via oral; carbamazepina, em doses de 100 a 400mg, via oral; benzodiazepínicos, rizotomia, termocoagulação e simpatectomia.
Importante: O tratamento sintomático pode ser feito em regime ambulatorial, enquanto que pessoas acometidas por varicela grave ou herpes-zóster disseminado devem ser hospitalizadas imediatamente, em regime de isolamento de contato e respiratório.
Prevenção
As principais medidas de prevenção e controle contra a disseminação do vírus Varicela Herpes-Zóster são:
• Vacinação;
• Lavar as mãos após tocar nas lesões;
• Isolamento: crianças com varicela não complicada só devem retornar à escola após todas as lesões terem evoluído para crostas. Crianças imunodeprimidas ou que apresentam curso clínico prolongado só deverão retornar às atividades após o término da erupção vesicular;
• Pacientes internados: isolamento de contato e respiratório até a fase de crosta;
• Desinfecção: concorrente dos objetos contaminados com secreções nasofaríngeas;
Imunoprofilaxia em surtos de ambiente hospitalar.
A vacina varicela está licenciada no Brasil na apresentação monovalente ou combinada com a vacina tríplice viral (sarampo, caxumba e rubéola) e a tetraviral (sarampo, caxumba, rubéola e varicela).
A vacina tetraviral só deverá ser administrada aos 15 meses de idade se a criança tiver recebido uma dose da vacina tríplice viral entre 12 e 14 meses. A vacina varicela monovalente é indicada para surto hospitalar a partir dos nove meses de idade. (www.gov.br)
VOCÊ TAMBÉM PODE ESTAR INTERESSADO EM